Las complicaciones graves en cirugía cervical son muy poco frecuentes pero pueden conllevar una gran morbilidad/mortalidad. En mi experiencia, la complicación/secuela más frecuente de la cirugía cervical anterior es la disfagia/odinofagia funcional. El paciente suele referir dolor en relación con la deglución «tipo espasmo» o «que se le queda parado el bocado». Su causa puede ser el daño de la inervación esofágica al separar el esófago del paquete vasculonervioso. No tiene tratamiento médico ni está relacionado con el uso o no de placas cervicales (en este caso producirían una disfagia mecánica). La disección cuidadosa y, en mi caso, evitar los separadores cervicales, podrían minimizar esta «molestia» que suele ir remitiendo con el tiempo.
Las complicaciones relacionadas con la herida (cicatriz hipertrofia, queloide, tirantez e hipoestesia regional) aparecen en un porcentaje aproximado de uno cada diez casos. La cicatriz hipértrofica y el queloide no tienen relación con el tipo de sutura y suelo remitirlas a Cirugía Plástica. La mayoría mejora con infiltración de corticoides y no requiere cirugía reconstructiva. El haber presentado este problema en una cicatriz previa es un factor predisponente.
Las complicaciones graves están relacionadas con el tipo de abordaje.
-En el abordaje anterior incluímos (entre otras):
- lesión neurológica
- lesión vascular
- infección
- fracaso de la prótesis
- fístula de LCR
- lesión esofágica/faríngea
- lesión traqueal
- lesiones nerviosas
- hemorragia
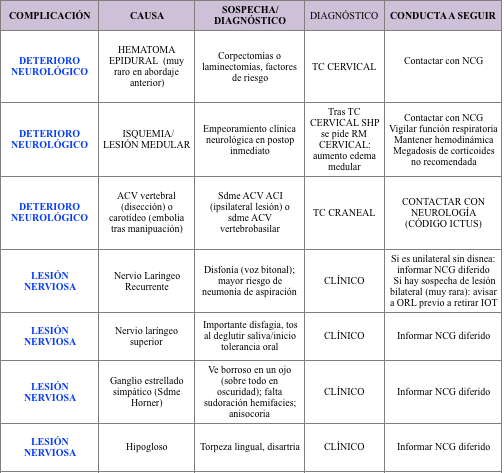
La lesión neurológica sucede en <5% casos y puede deberse a una lesión por traumatismo, micro traumas repetidos o isquémica aunque lo habitual es que sea mixta. La gravedad (o pronóstico) depende del nivel intervenido, de la intensidad de la agresión y de la reversibilidad de la misma.
Generalmente se produce durante la descompresión microscópica del canal o en la distracción secundaria a la ubicación de prótesis. La monitorización neurofisiológica del paciente durante la intervención ayuda a establecer cuáles son las maniobras más peligrosas en la cirugía. Una caída por encima del 50% de PESS y PEM se considera clínicamente significativa y, por lo tanto, tiene el potencial de dejar secuelas clínicas si no se recupera). Cuando el equipo de Neurofisiología nos advierte de una caída significativa sin causa ajena (hipotensión, cambios medicación anestésica) debemos reflexionar sobre si podemos revertir medidas, detener la descompresión o simplemente esperar un rato a que se recupere (caídas solo de PEM sin PESS).
En mi experiencia, esas caídas significativas de potenciales suelen suceder al retirar el ligamento vertebral común posterior (LVCP) con «avisos por parte de Neurofisiología de daño radicular (ipsilaterales o contralaterales) mantenidos y reiterados», especialmente en discos intervenidos o con antecedente traumático (donde se aprecian adherencias durales al LVCP).
En pacientes con mielopatías secundarias a estenosis de canal severa solemos hacer un control basal previo a la modificación de la posición del paciente (con rodillo en la nuca, tracción de hombros, «mirando hacia arriba»). En algún caso, la extensión cervical no ha sido bien tolerada y hemos tenido que corregir la posición. El uso de monitorización neurofisiológica evita los daños por isquemia secundarios a hiperextensión cervical (a considerar siempre en pacientes con patología cervical alta).
El daño producido por microtraumatismos en la médula (al meter el laminotomo entre ésta y el LVCP u osteofito), en mi experiencia carecen de significación clínica (con recuperación neurofisiológica en pocos minutos, tras un período de adaptación).
Lo mismo sucede con las caídas de potenciales (indicativos de lesión neurológica) producidos al colocar las prótesis: el paciente se recupera del daño que causa la distracción del espacio en pocos minutos.
La lesión vascular es muy rara (<1%) y debe repararse en el quirófano. Generalmente se trata de la lesión de la arteria vertebral o de una rama de la arteria carótida.
La infección también es una complicación poco frecuente en cirugía cervical anterior (<1%). Está relacionada con intervenciones largas en pacientes con defensas debilitadas. Si es superficial y sin afectación sistémica puede tratarse con antibióticos; si afecta a planos profundos la revisión quirúrgica es la norma, retirando las prótesis si es posible.
El fracaso de la prótesis engloba diversas manifestaciones clínicas y entidades difíciles de definir como la pseudoartrosis.
Si el fracaso es temprano (extrusión, fractura…) suele requerir una revisión quirúrgica. El abanico de síntomas es muy amplio: asintomático, disfagia mecánica (si protruye hacia adelante con entidad suficiente), lesión neurológica (si protruye en el canal), hematoma prevertebral…
Si el fracaso es tardío y no se consigue la fusión pretendida, se engloba en el concepto de pseudoartrosis. La pseudoartrosis no tiene criterios radiológicos consensuados. Conceptualmente implica no unión en un plazo de tiempo suficiente (generalmente > de un año). A nivel clínico puede ser asíntomática (otra de las causas de controversia). La pseudoartrosis a veces se relaciona con osteolisis de vértebras implicadas, edema de platillos y hundimiento vertebral. La mala vascularización periférica del paciente (fumadores, DM, arteriopatías de pequeño vaso) y la osteopatía metabólica favorecen su incidencia. El tratamiento se reserva para los casos sintomáticos (buscar una adecuada correlación clínica con los hallazgos radiológicos no siempre resulta fácil).
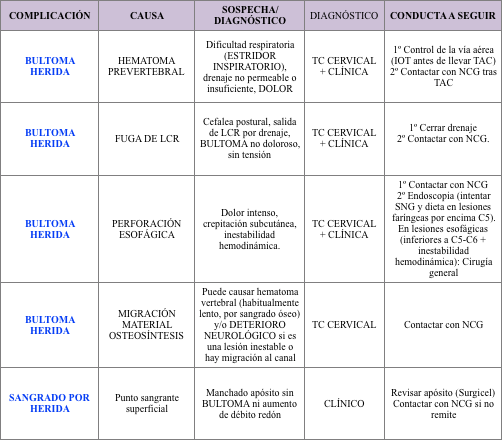
La fístula de LCR es una complicación poco frecuente en abordaje anterior en patología degenerativa (<5%). En patología traumática, al liberar las esquirlas óseas de la fractura, podemos encontrarnos con LCR. En general, cursa con bultoma no doloroso (si no hay complicación infecciosa asociada) y suele resolverse de manera espontánea con reposo.
La lesión esofágica/faríngea es una complicación grave muy poco frecuente (<1%). Si se detecta en la misma cirugía (burbujeo moderado -menor que en rotura traqueal- al rellenar con suero la herida y presionar el abdomen o aparición de saliva o visualización de la mucosa a través del músculo) hay que repararla en el mismo acto y dejar al paciente en ayunas con SNG. Sin embargo, puede producirse de manera inadvertida durante la cirugía. En este caso, si la lesión es faríngea (por encima de C5-C6) suele dar problemas en la herida (bultoma, secreciones, infección). La lesión esofágica (por debajo de C6) puede dar lugar a mediastinitis, una complicación muy grave. El diagnóstico se basa en la sospecha clínica. La confirmación endoscópica no siempre es posible. El tratamiento requiere la colaboración de Cirugía General.
La lesión traqueal es una complicación grave muy poco frecuente y documentada que puede darse en pacientes con patología traquea previa conocida (estenosis, debilidad congénita), generalmente relacionada con la intubación. El manejo obliga a una reparación directa en el mismo quirófano por parte de cirugía torácica.
Las lesiones nerviosas más frecuentes que pueden suceder en el abordaje cervical anterior son:
- laríngeo superior (nervio sensitivo)
- laríngeo inferior o recurrente (nervio motor)
- ganglio estrellado (SNA simpático)
- hipogloso (nervio sensitivo-motor)
La clínica variará lógicamente en función del nervio afectado.
El nervio laríngeo superior suele dañarse al ligar el paquete vasculonervioso de la arteria tiroidea inferior y produce una anestesia faríngea muy molesta para el paciente las primeras semanas (el paciente se ahoga con su propia saliva y tose a menudo). La disfagia se produce por lo tanto por el paso de líquido (suele darse dieta con espesante) a través de la glotis al inhabilitarse el arco reflejo que posibilita la deglución. El diagnóstico es clínico. Estos pacientes también presentan aumento del riesgo de neumonía por aspiración. La frecuencia de esta complicación no está bien documentada por su variabilidad clínica. En mi experiencia, sucede en menos del 5%.
El nervio laríngeo inferior o recurrente, a diferencia del anterior, suele dañarse de manera inadvertida e indirecta, especialmente en abordajes cervicales anteriores derechos y en reintervenciones. Su lesión, que puede ser detectada con monitorización neurofisiológica específica, provoca una pérdida de potencia en la voz y un espectro bitonal característico. Si la lesión es bilateral, concurre el riesgo de asfixia pues la glotis paralizada puede abrirse adecuadamente para permitir la entrada de aire. En caso de conocer antes de la cirugía (o sospechar) una lesión unilateral, conviene realizar el abordaje por el lado dañado. Afortunadamente, muchas de estas lesiones son reversibles (60%). El diagnóstico es clínico y puede confirmarse con fibroscopia por parte de ORL. La reparación del daño definitivo unilateral o bilateral agudo (urgente) la realiza el ORL. A pesar de todo, la frecuencia de esta complicación (en abordajes derechos) en mi experiencia es muy baja (<1%).
La lesión del ganglio estrellado tampoco es excesivamente frecuente (<1%). Puede suceder en casos de niveles bajos (C6-C7) donde hay que disecar lateralmente el músculo largo del cuello (más frecuente en reintervenciones con rescate de prótesis). El paciente refiere visión borrosa en el lado lesionado, sobre todo en ambientes de escasa luz. El diagnóstico es clínico (miosis, enoftalmo, ausencia de sudación en la misma mitad de la cara y cuello). La mayoría suelen recuperarse a los 3-6 meses.
El nervio hipogloso es un nervio eminentemente motor. Su lesión es infrecuente (<1%), generalmente en abordajes altos C2-C3- C4. El paciente refiere torpeza lingual inicial, con déficit motor en el mismo lado de la lesión y consecuente atrofia o pérdida de masa muscular en esa mitad.
Las hemorragias son una complicación temida en cirugía cervical anterior (<5% casos) porque un coágulo a ese nivel puede presionar la vía aérea y producir asfixia. Generalmente se suele usar redón (drenaje) por consenso, aunque personalmente tengo dudas de su utilidad. El fundamento del mismo sería dar salida a la sangre al exterior para que la vía aérea no se viera comprometida, sin embargo, con frecuencia se obstruye (por coagulación) y no se puede descartar que al sacarlo, pueda causar una nueva hemorragia venosa.
Mucho más útil me parece vigilar al paciente las primeras 24 horas en una unidad convenientemente preparada para intubarlo, en caso de necesidad. Una vez asegurada la vía aérea, la hemorragia se puede controlar con facilidad. El TC cervical nos proporcionará diagnóstico de confirmación (sobre todo si el redón está obstruido).
En caso de ser una hemorragia de origen arterial el vaso, el bultoma (o aumento del débito del redón) aparece en las primeras horas del postoperatorio. Los hematomas venosos o procedentes del hueso (fractura hundimiento), pueden tardar mas tiempo (días) en desarrollarse y el diagnóstico en este caso es clínico (bultoma) y en RX cervical (aumento del espacio prevertebral).
Los abordajes cervicales posteriores, a diferencia de los anteriores, no suelen asociar complicaciones en los nervios relatados (salvo acceso intradural), ni faríngeas/esofágicas.
La hemorragia tampoco provoca compromiso de vía aérea, sin embargo, el hematoma epidural es una complicación temida que puede provocar una reagudización de la lesión neurológica y requerir una reintervención.
En mi experiencia, los hematomas, las infecciones y las fístulas de LCR son más frecuentes en el abordaje posterior. Las fístulas de LCR pueden requerir medidas quirúrgicas para su resolución definitiva.
La lesión vascular de la arteria vertebral sigue siendo muy poco frecuente (salvo en traumatismos o en correcciones de deformidad). En fijaciones cervicales altas (O-C1-C2) hay que tener en cuenta su anatomía para la planificación quirúrgica.
La posición en decúbito prono es un riesgo añadido con respecto a la vía anterior (decúbito supino, boca arriba): pues en pacientes anestesiados la movilización cervical (con estenosis severas e inestabilidad) puede provocar mielopatía.
La radiculopatía C5, de etiopatogenia todavía no bien establecida, aparece más frecuente en los abordajes posteriores que en los anteriores.
La instrumentación posterior tampoco tiene nada que ver con las prótesis que empleamos en abordajes anteriores. La gran variedad de posibilidades obliga a un análisis específico en cada caso concreto.
COMPLICACIONES POSTOPERATORIAS INMEDIATAS EN CIRUGÍA CERVICAL ANTERIOR