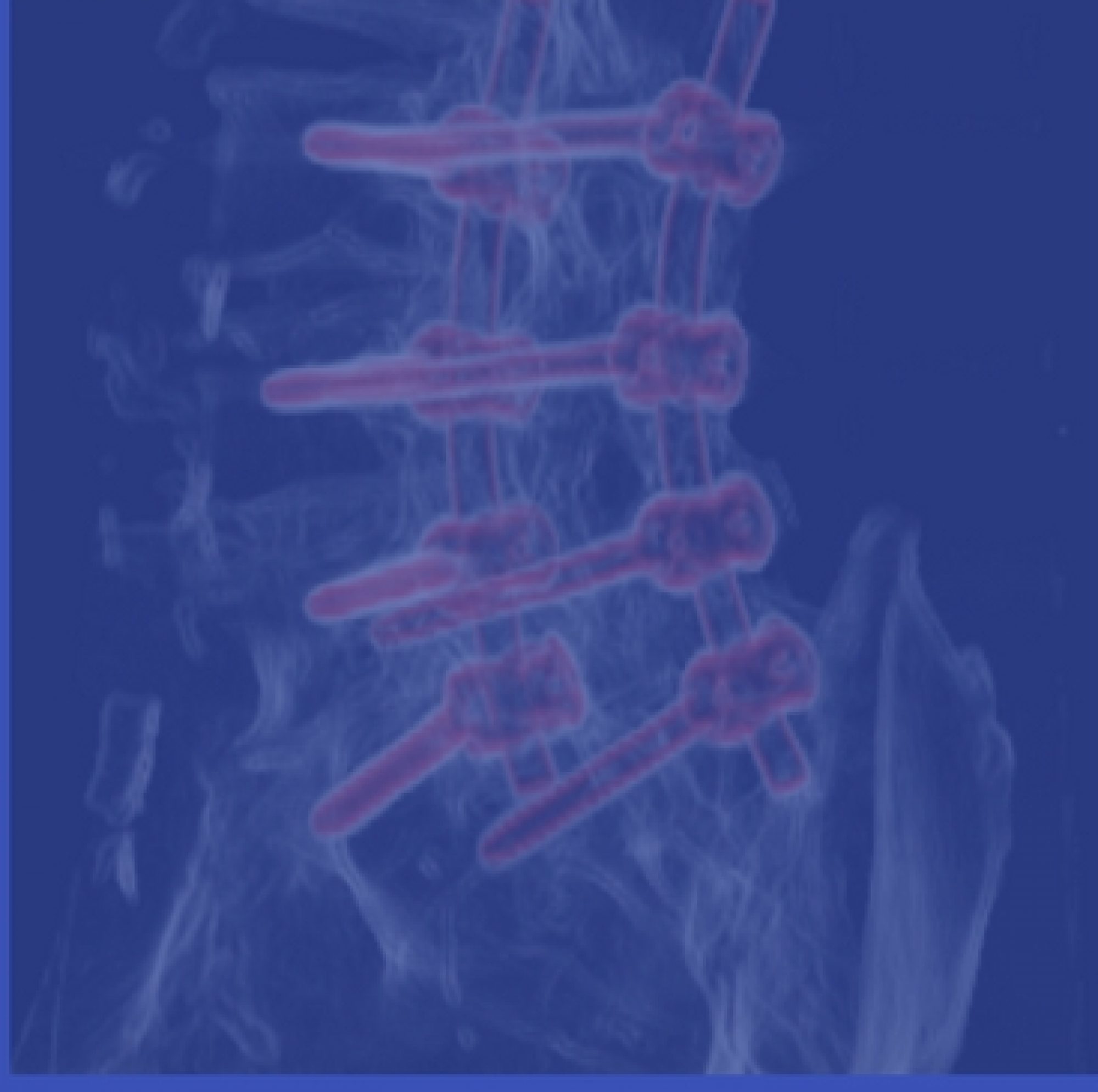
Las recomendaciones que aquí expondré se han establecido pensando en un caso clínico tipo, sin considerar las variables o circunstancias personales de cada paciente que definitivamente deben guiar al profesional para establecer unas pautas personalizadas. En el caso de la artrodesis lumbar nos ceñiremos a las recomendaciones tipo para una intervención abierta de uno o dos niveles.
- Estancia hospitalaria:
- Iniciar movilización después de la primera noche si la herida está bien.
- Iniciar tolerancia cuando se expulsen gases. Algunos pacientes refieren hinchazón abdominal, náuseas y falta de apetito tras la cirugía. Esto es debido, en la mayoría de los casos, a una «parálisis intestinal» refleja (íleo paralítico) y suele recuperarse en días.
- Pasamos a medicación oral a partir de las primeras 12h si el paciente ha tolerado y el dolor está controlado.
- Alta a partir de las 48 horas si la herida presenta buen aspecto, el dolor se controla con medicación oral y se han descartado otras complicaciones.
- Seguimiento en consulta: habitualmente realizo un seguimiento periódico clínico/RX durante los primeros 2-3 años de postoperatorio (la RM lumbar no suele ser necesaria salvo en casos concretos):
- 6º mes: RX control AP/lat/dinámicas raquis lumbar
- Anual: RX control AP/lat/dinámicas raquis lumbar
- Restricción de actividades diarias hasta la primera visita (1-2 meses)
- evitar carga de peso
- evitar posturas forzadas mantenidas
- evitar movimientos bruscos y saltos
- evitar conducir largas distancias
- Cura de herida quirúrgica y control de Tª diaria
- curas planas diarias con betadine. Es habitual que la herida manche apósito durante los primeros días. Si tiene aspecto de agua de lavar carne, huele bien y va reduciéndose de manera progresiva, hay que realizar vigilancia. Si el exudado es purulento, la herida duele mucho o se ve cada vez más inflamada, es recomendable acudir a revisión. Si el manchado es abundante, claro como el agua y el dolor de cabeza se acentúa al sentarse o incorporarse, debe también ser revisado por su cirujano o en Urgencias. Si aparece fiebre en los primeros días tras el alta, debe acudir a urgencias para descartar infección asociada (la de orina, vías respiratorias y herida quirúrgica son las causas más frecuentes).
- retirar sutura/agrafes a partir de las dos semanas en centro de salud asignado.
- Evitar mojar la herida hasta la retirada de sutura. Si se moja hay que secarla, pintarla con betadine, esperar que se seque y cubrir de nuevo con apósito. No se recomienda mechar estas heridas en caso de retraso de cicatrización o exudado persistente: debe ser valorada por su cirujano.
- Prevención de trombosis venosa profunda. El médico suele pautar heparina de bajo peso molecular que suele iniciarse tras las primeras 24h de la cirugía y se mantiene los primeros 10 días. Es conveniente que el paciente realice movimientos de flexo/extensión de los pies a menudo durante el postoperatorio inmediato y que acuda a urgencias si nota dolor, calor o inflamación en la pantorrilla. Por desgracia, la trombosis venosa en las piernas puede acontecer de manera asintomática y en pacientes con profilaxis de heparina.
- Rehabilitación/fisioterapia: no siempre es necesaria. En mi práctica habitual no suelo recomendar fisioterapia/rehabilitación durante los primeros dos meses de postoperatorio inmediato porque la mayoría de las complicaciones relacionadas con las prótesis implantadas suelen aparecer en este periodo. Considero estos meses claves para mantener la estabilidad estructural y facilitar la osteointegración del implante, por lo que los ejercicios realizados deben ser pasivos. En caso de que el paciente presente clínica neurológica debe valorarse de manera particular el riesgo/beneficio para iniciarla lo más pronto posible.
- Antiinflamatorios: sabemos que el uso de antiinflamatorios, el tabaco, la osteoporosis y la diabetes favorecen la aparición de pseudoartrosis o mala integración del implante. El uso de antiinflamatorios (tto eficaz para la contractura) deben restringirse a la pauta establecida por el cirujano.
- Corsé/faja lumbar: la mayoría de los pacientes no necesita. Se puede pautar para un periodo limitado en caso de contractura severa.
- Ejercicios recomendados:
- A partir del primer mes puede iniciarse fisioterapia muscular pasiva (aportar informe clínico para valoración por especialista de rehabilitación, por ejemplo para determinar si ha habido resección de arcos posteriores) y calor seco en caso de contractura. El uso puntual de lumbostato también es una opción valorable.
- El paciente puede caminar desde el día del alta. La idea es que realice varios paseos diarios sobre suelo plano, con periodos de reposo intermedio.
- Bicicleta: puede realizar bicicleta estática con el tronco recto a partir de las 6 semanas.
- Natación: tras la primera consulta el especialista valorará la evolución del implante y la situación clínica para iniciar la natación. En mi caso personal, recomiendo practicar la técnica que se domine, en sentido aeróbico (movimientos lentos, casi «conscientes») e ir incrementando el tiempo en función de la respuesta.
- Yoga/Taichi/acuagym, etc…: no me atrevo a recomendar (ni prohibir) unas disciplinas que desconozco en profundidad y dependen tanto del entrenador personal.